INTRODUÇÃO AO ESTUDO DA HIPERTENSÃO ARTERIAL
Em outras palavras, a hipertensão arterial (pressão alta) é uma doença caracterizada pelos níveis elevados da pressão do sangue nas artérias. É um dos principais fatores de risco para a ocorrência de AVC (derrame cerebral), infarto, insuficiência renal e cardíaca.

Acima de tudo, além dos níveis pressóricos associados à hipertensão (PA sistólica maior do que 140mmHg e diastólica superior a 90mmHg), é fundamental identificar os fatores de risco associados, como alta ingestão de sal, alta ingestão de álcool, sedentarismo, obesidade e história familiar. Certamente estes eventos podem estar diretamente relacionados ao quadro de hipertensão apresentado pelo paciente.

A pressão arterial aumenta com a idade. Cerca de dois terços dos indivíduos com mais de 65 anos têm hipertensão e aqueles com pressão arterial normal aos 55 anos de idade têm 90% de risco de desenvolver hipertensão durante toda a vida.
Como a hipertensão torna-se tão comum com o passar dos anos, o aumento da pressão arterial relacionado com a idade pode parecer inofensivo, mas a pressão arterial mais elevada aumenta o risco de morbidade e até de mortalidade.
Quanto a etiologia, hipertensão arterial pode ser classificada como:
- Primária (85% dos casos)
- Secundária
Na hipertensão primária, os componentes hemodinâmicos e fisiológicos (como volume plasmático e atividade de renina plasmática) variam, indicando que a hipertensão primária tem baixa probabilidade de ter uma única causa.
Mesmo que a princípio um fator seja responsável, múltiplos fatores provavelmente estão envolvidos na manutenção da pressão arterial elevada (o que chamamos de teoria do mosaico).
Nas arteríolas sistêmicas aferentes, a disfunção das bombas iônicas nos sarcolemas das células musculares lisas pode conduzir à elevação crônica do tônus vascular.
A hereditariedade também é um fator predisponente, mas o mecanismo exato não está esclarecido. Já fatores ambientais (como o excesso de sódio na dieta, obesidade, estresse, dentre outros) parecem afetar somente pessoas geneticamente suscetíveis em idades mais jovens; no entanto, em pacientes > 65, é mais provável que alta ingestão de sódio precipite hipertensão.
Já nos casos de hipertensão secundária, os sintomas mais comuns incluem:
- Aldosteronismo primário;
- Doenças do parênquima renal (p. ex., glomerulonefrite ou pielonefrite crônica, doença renal policística, doenças do tecido conjuntivo e uropatia obstrutiva)
- Doença renal vascular;
- Apneia do sono
Outras possíveis causas:
Outras causas mais raras ainda incluem a Síndrome de Cushing, a hiperplasia adrenal ou supra-renal congênita, o Hipertireoidismo e o hipotireoidismo (também chamado de mixedema), hiperparatireoidismo primário, acromegalia, coactarção da artéria aorta e as síndromes de excesso de mineralocorticoides além do aldosteronismo primário.
A ingestão excessiva de álcool e o uso de contraceptivos orais são causas comuns de hipertensão curável. O uso de simpaticomiméticos, AINEs, corticoides, cocaína ou alcaçuz geralmente podem contribuir para piorar o controle da pressão arterial.
E quanto a fisiopatologia da hipertensão arterial sistêmica, você saberia me dizer como ocorre?
Como a pressão arterial é igual ao débito cardíaco (DC) x resistência vascular periférica (RVP) total, mecanismos patogênicos devem envolver:
- DC aumentado
- RVP aumentada
- Ambos
Na maioria dos pacientes, o débito cardíaco é normal ou levemente aumentado e a RVP está elevada. Esse padrão é típico de hipertensão primária e de hipertensão decorrente de aldosteronismo primário, feocromocitoma, doença renal vascular e doença do parênquima renal.
Em outros pacientes, o débito cardíaco está aumentado (possivelmente em virtude de venoconstrição de grandes veias) e a RVPT está inadequadamente normal para o nível de débito cardíaco.
Na fase adiantada da evolução da doença, a RVPT aumenta e o débito cardíaco retorna ao normal, provavelmente em decorrência da autorregulação. Algumas doenças que aumentam o débito cardíaco, como a tireotoxicose, fístula arteriovenosa e regurgitação aórtica, em especial quando há aumento do volume de ejeção, causam hipertensão sistólica isolada.
CONSIDERAÇÕES CLÍNICAS:
Alguns pacientes idosos têm hipertensão sistólica isolada, com DC normal ou baixo, provavelmente em virtude da perda da elasticidade da aorta e de seus ramos principais. Pacientes com pressão diastólica fixa e elevada geralmente têm diminuição do DC.
O volume plasmático tende a diminuir, à medida que aumenta a pressão arterial, mas, raramente, pode permanecer normal ou aumentar.
Na hipertensão decorrente de aldosteronismo primário ou doença do parênquima renal, o volume plasmático tende a ser elevado, podendo, na hipertensão decorrente de feocromocitoma, estar muito baixo.
Por outro lado, o fluxo sanguíneo renal diminui gradualmente, à medida que a pressão arterial diastólica aumenta, e inicia-se a esclerose arteriolar.
Enquanto isso, a tensão de filtração glomerular permanece normal até tardiamente na evolução da doença e, em consequência, a fração de filtração está elevada.
O mais importante ainda nesses casos, é que os fluxos sanguíneos coronariano, cerebral e muscular ficam mantidos, a menos que coexista aterosclerose grave nesses leitos vasculares.
E quanto ao desenvolvimento da patologia e suas principais complicações, você conhece?
No início, não ocorrem alterações patológicas na hipertensão. Já hipertensão grave ou prolongada há comprometimento de órgãos-alvo (principalmente sistema cardiovascular, cérebro e rins), aumentando o risco de desenvolvimento de:
- Doença coronariana
- Infarto do miocárdio (IAM)
- Insuficiência cardíaca congestiva (ICC)
- Acidente vascular cerebral (AVC) ou encefálico (AVE)(particularmente hemorrágico)
- Insuficiência renal
- E até mesmo a Morte
E quanto aos mecanismos?
O mecanismo envolve desenvolvimento de aterosclerose generalizada e aceleração da aterogênese.
Para esclarecer, a arteroloesclerose é caracterizada por hipertrofia medial, hiperplasia e hialinização; é particularmente evidente nas pequenas arteríolas, especialmente nos olhos e nos rins.
Enquanto isso, nos rins, as alterações estreitam o lúmen arteriolar, aumentando a RVPT e, dessa forma, hipertensão acarreta mais hipertensão, retroalimentando o processo patológico.
Além disso, com o estreitamento das artérias, qualquer discreto encurtamento adicional da musculatura lisa já hipertrofiada reduz o lúmen a um grau ainda maior que nas artérias com diâmetro normal.
Em outras palavras, esses efeitos explicam por que quanto maior a duração da hipertensão, menor a probabilidade do tratamento específico para causas secundárias restaurar a pressão arterial ao nível normal.
No entanto, com o aumento da pós-carga, o ventrículo esquerdo hipertrofia-se gradualmente, levando à disfunção diastólica. Depois disso, o ventrículo se dilata, evoluindo para miocardiopatia dilatada e insuficiência cardíaca resultante de disfunção sistólica frequentemente agravada por doença coronariana arteroesclerótica.
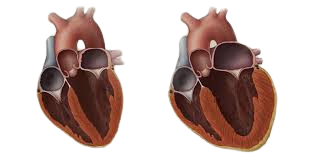
ATENÇÃO: A dissecção da aorta torácica é tipicamente uma consequência da hipertensão, e quase todos os pacientes com aneurisma da aorta abdominal tem hipertensão.
E quanto a sintomatologia da hipertensão arterial, você conhece?
Normalmente, a hipertensão é assintomática até o desenvolvimento de complicações nos órgãos-alvo. No entanto, episódios de tontura, rubor facial, cefaleia, fadiga, epistaxe (sangramento nasal) e nervosismo não são causados por hipertensão não complicada.
Quando a hipertensão é classificada como grave, já pode desencadear sintomas graves cardiovasculares, neurológicos, renais e retinianos, como, por exemplo: aterosclerose coronariana sintomática, insuficiência cardíaca, encefalopatia hipertensiva e insuficiência renal.
Agora, se liga nessa dica:
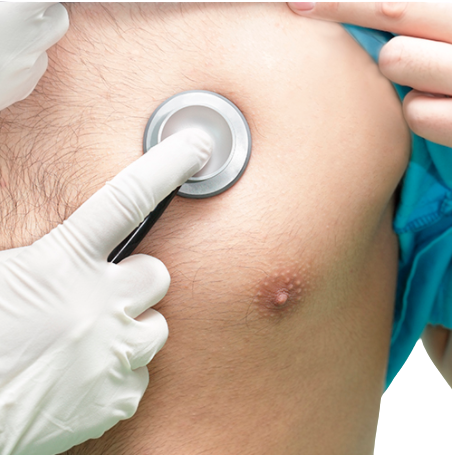
A ausculta da B4 é um dos sinais mais precoces de cardiopatia hipertensiva.
Quando pensamos nas possíveis alterações retinianas, elas podem incluir estreitamentos arteriolares, hemorragias, exsudatos e, em pacientes com encefalopatia e papiledema.
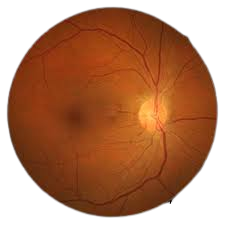
As alterações são normalmente classificadas em 4 grupos com prognóstico cada vez mais agravante, sendo:
- Em primeiro lugar, a classificação em grau I, onde há somente constrição das arteríolas;
- Em segundo lugar, a classificação em grau 2, onde ocorre constrição e esclerose das arteríolas;
- Já nas classificadas com grau 3, pode haver hemorragias e exsudatos, além de alterações vasculares;
- Além disso, podemos encontrar a classificada como grau 4, podendo apresentar o papiledema.
Em suma, e pra fechar esse nosso assunto, você saberia me dizer como de faz para a realização de um diagnóstico eficiente?
Como resultado, vários fatores devem ser avaliados para se determinar um diagnóstico e, consequentemente, as principais medidas de prevenção ou tratamento, como, por exemplo:
-> Múltiplas medidas da pressão arterial para confirmação;

-> Urinálise e proporção albumina e creatinina urinária; se anormal, considerar ultrassonografia renal;
-> Exames de sangue: perfil lipídico em jejum, creatinina, potássio;

-> Ultrassonografia renal, quando a creatinina estiver aumentada;
-> Mensuração para aldosteronismo, se o nível de potássio estiver baixo;
-> ECG: se houver hipertrofia ventricular, considerar ecocardiografia;
-> Às vezes, medida do hormônio estimulador da tireoide, o TSH;
Em contrapartida, a avaliação para feocromocitoma ou doença do sono dede ser realizada em casos onde ocorre elevação da pressão arterial súbita, lábil ou grave
Mas, acima de tudo, diagnostica-se e classifica-se a hipertensão com esfignomanômetro.
Em conclusão, a história, exame físico e outros exames auxiliam na identificação da etiologia e na determinação da existência de lesão em órgãos-alvo.




