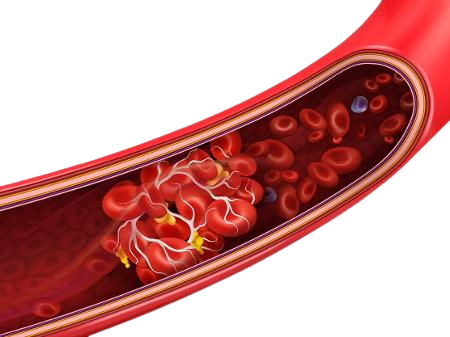
Vamos entender o que é hemostasia e qual sua importância para o entendimento dos processos de trombose?
A hemostasia consiste em mecanismos que garantem a capacidade fisiológica do organismo para proporcionar a fluidez do sangue. A disfunção hemostática ocasiona a formação de coágulos e trombos, resultando na trombose venosa e arterial. Para a hemostasia funcionar há diversos mecanismos como:
-> Células endoteliais;
-> Plaquetas;
-> Cascata de coagulação.
Em suma, esse processo tem uma subdivisão em hemostasia primária e secundária. Desta forma, a primária ocorre quando há agregação plaquetária e, em contrapartida, a secundária quando há deposição de fibrina.
Agora vamos conhecer os mecanismos envolvidos na hemostasia com mais detalhes?
Hemostasia e trombose: Parede vascular
É importante que haja integridade da parede vascular. Porém, em casos que essa integridade é rompida, como por exemplo, na inflamação, as condições serão favoráveis para formação trombótica.
Da mesma forma, a resposta imunológica contribui para a liberação de citocinas pró-inflamatórias. Essas citocinas, por sua vez, são capazes de causar disfunção no glicocálice das células endoteliais, responsáveis pela barreira contra a agregação de plaquetas e células sanguíneas, o que contribui para a formação dos trombos.
As citocinas ativam os fatores procoagulantes. Com isso, há formação de protrombina, que irá converter o fibrinogênio em fibrina, proteína coagulante. Além disso, a parede vascular tem como função a manutenção da fluidez sanguínea, por meio de compostos como:
-> óxido nítrico (vasodilatador);
-> prostaciclina (vasodilatadora e anti-agregadora de plaquetas);
-> adenosina difosfato (quebra de ADP- substância responsável pela agregação plaquetária).
As células endoteliais produzem, em suas superfícies membranosas, moléculas específicas:
Você saberia que moléculas são essas e quais são seus respectivos papeis?

Anote aí!!!
Em primeiro lugar, a molécula do tipo heparina, que é capaz de se ligar à antitrombina e inativar a trombina (enzima que quebra o fibrinogênio em fibrina). Como resultado, a fibrina produzida será depositada no tampão do trombo ou do coágulo e dará a ele a sua resistência.
Posteriormente, ainda temos a trombomodulina, que altera a especificidade da trombina. Desta forma, não haverá a quebra do fibrinogênio em fibrina.
Além disso, ainda podemos encontrar o inibidor da via de fator tecidual. Esse fator é responsável pela ativação da cascata de coagulação.
Hemostasia e trombose: Plaquetas
A lesão do endotélio vascular expõe o colágeno subendotelial. Posteriormente, a plaqueta se adere ao endotélio, uma vez que possui uma alta afinidade pelo colágeno.
O Glicoproteína I b (Gplb) é o receptor pelo qual a plaqueta se liga ao colágeno.
Correlação clínica do processo de hemostasia e trombose:
Casos como a doença de Von Willebrand consistem na ausência do Fator de Von Willebrand, responsável pela conexão do receptor ao colágeno. Dessa forma, pessoas que possuem essa doença apresentam múltiplas hemorragias. Com a ligação da primeira plaqueta ao colágeno as outras plaquetas de Glanzmann.
Após esse processo, haverá a formação do tampão plaquetário, conhecido como hemostasia primária como citado anteriormente. Assim, a plaqueta ficará em sua forma ativa e sua conformação será espiculada.
As espículas aumentam a superfície de contato e contribuem para a agregação plaquetária. Essas então irão produzir ADP e tromboxano 2 (vasoconstritor), a fim de promover ainda mais a agregação de plaquetas.
Hemostasia e trombose: Cascata de coagulação
A lesão do endotélio vascular promove a produção de fatores teciduais que ativam a cascata de coagulação por meio da via extrínseca. Em sequência ocorre:
Fator tecidual ativando → Fator VII → Fator VIIa → Fator X → Fator Xa
A combinação dos fatores Xa com o Fator Va e o Cálcio promove a clivagem da protrombina em trombina. Como consequência, a trombina será responsável por formar fibrina através de fibrinogênio.
Na mesma linha, a fibrina então será depositada no agregado plaquetário do tampão plaquetário primário. Esse processo recebe o nome de hemostasia secundária.
Além disso, as células do organismo irão produzir o ativador de plasminogênio que irá formar a plasmina. Essa enzima é responsável pela quebra da fibrina e formação do D-dímero, processo conhecido como fibrinólise. Com isso, o trombo perde sua resistência e pode ser destruído.
Leia mais em https://proffelipebarros.com.br/celulas-sanguineas-imunologia-e-coagulacao/
Agora que você já entendeu a hemostasia, vamos entender o que é trombose?

E aí, você conhece?
Como quadro oposto a hemostasia, a trombose é a “solidificação” do sangue em um indivíduo vivo. É importante que a coagulação esteja sempre em função dos fatores antitrombóticos. Porém, diversos fatores, como infecção e intoxicação, tendem a desconfigurar esse cenário.
Posteriormente, a trombose pode ser benéfica se tiver origem fisiológica para contenção hemorrágica. O problema surge quando esse trombo se desloca do local de origem e forma um êmbolo em vasos estreitos, e, com isso, há obstrução da circulação local e o tecido sobre hipóxia e, consequentemente, necrose.
DICA IMPORTANTE:
Acima de tudo, é importante ressaltar que os coágulos se diferem dos trombos devido à sua formação ocorrer após a morte do indivíduo. O coágulo possui o molde da estrutura a qual se origina, uma vez que o sangue para de circular.
Desta mesma forma, os trombos podem originar a trombose venosa, arterial e a mural.
A trombose venosa, como o próprio nome sugere, é a que ocorre em veias; Por outro lado, a arterial acomete as artérias que se conectam com a aorta; Em contrapartida, a mural ocorre no coração e na artéria aorta.
Para que aconteça a trombose é necessário três alterações que recebem o nome de Tríade de Virchow. São elas:
-> lesão endotelial;
-> fluxo sanguíneo anormal;
-> hipercoagulabilidade.
Vamos ver como ocorre cada uma dessas situações?
- Lesão endotelial: as principais causas são hipertensão arterial, fluxo sanguíneo turbulento, radiação, anomalias metabólicas, toxinas do cigarro e endotoxina de bactérias;
- Fluxo sanguíneo: as principais causas são estase (retenção de sangue), aneurisma, anemia falciforme, turbulência e policitemia (um tipo de síndrome de hiperviscosidade);
- Coagulabilidade: as principais causas são anticoncepcional e neoplasias. Além disso, há também aumento do número de plaquetas, queimaduras, traumas, síndrome nefrótica, sínteses anormais e a redução dos inibidores da coagulação.
E quanto a evolução do trombo, você sabe como esse processo ocorre?

Anote aí!!!
(Hemostasia e trombose)
Para facilitar a compreensão vamos dividir em tópicos simples:
- Obstrução total: essa complicação leva à isquemia e necrose tecidual.
- Resolução: capacidade do organismo de destruir o trombo em condições orgânicas normais.
- Êmbolos: quando o trombo se desloca do local de origem e acaba obstruindo algum vaso sanguíneo;
- Organizado e incorporado à parede: acontece quando os vasos do trombo são incorporados aos vasos da parede.
As células que respondem à inflamação chegam ao local para realizar a quebra das hemácias e acabam atraindo outras células endoteliais como miofibroblastos e fibroblastos.
Essas células irão recriar a parede do vaso e incorporam ao trombo, com isso há integridade do endotélio e reduzir as chances de ocorrer outra agregação plaquetária e, consequentemente, reduzir o lúmen do vaso, atrapalhando o fluxo sanguíneo.
- Organizado e recanalizado: quando o trombo é capaz de fechar o lúmen vascular e precisa ser perfurado para que o sangue consiga fluir.
Indicações de leituras complementares:
Link: https://proffelipebarros.com.br/celulas-sanguineas-imunologia-e-coagulacao/